 Por Pablo González, PhD in Economics – Texas A&M University, académico FEN-UAH.
Por Pablo González, PhD in Economics – Texas A&M University, académico FEN-UAH.
Publicado en revista Observatorio Económico Nº 134, 2019.
A fines del 2018 se anunció la reforma al sistema de salud. Esta es una reforma motivada esencialmente para dar una solución a los conflictos y problemas que tanto en el campo legal como económico financiero han enfrentado las ISAPREs en los últimos años.
Esta reforma, que implica esencialmente un rediseño de la relación entre el proveedor del seguro y los asegurados, alterando el instrumento a través del cual se vinculan (una nueva forma de contrato), requerirá de un pormenorizado detalle y análisis de los resultados esperados no sólo para el largo plazo, sino también para la transición.
En principio, uno podría comenzar a sospechar que es altamente probable que el sistema se volverá más oneroso para los usuarios y habrá que ver cuánto de ese aumento de precios podrá ser compensado con mejores prestaciones y cobertura, dependiendo no solamente de cuánto se demore la integración con el sistema público de cobertura que ofrece FONASA.
Vale la pena comenzar con una caracterización simple del sistema de salud. Lo haremos considerando quiénes están en el sistema público y quienes están en el sistema privado, lo que se aprecia en el cuadro 1.
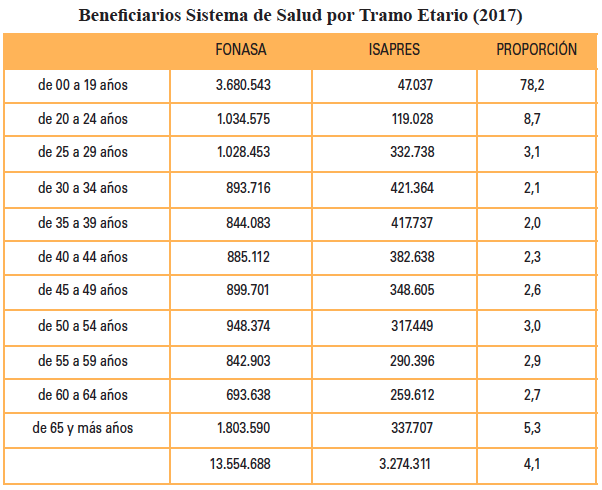
Fuente: FONASA y Superintendencia de Salud.
A grandes rasgos, el sistema público se hace cargo del 75-80% de la población, con un financiamiento que entrega cobertura sin considerar la cantidad de cargas que tiene el cotizante. Su aporte alcanza, bajo toda circunstancia, al 7% establecido legalmente. El sistema cuenta con copagos cuyo porcentaje es en función del nivel de ingreso. La categoría más alta, conocida como Tramo D con un ingreso a la fecha superior a los $420.000, enfrenta copagos de 20%. Cerca de 3,7 millones de personas se encuentran en este tramo D. El Tramo C (entre $288.000 y $420.000 aproximadamente de ingreso) tiene un copago del 10% como regla general.
Cabe resaltar la disímil distribución etaria entre los dos sistemas, altamente vinculada con el ciclo de vida de las personas. Por cada menor de edad que se encuentra bajo el “cuidado” del sistema de ISAPREs, 78 niños o adolescente están siendo atendidos por FONASA. En la etapa actividad laboral (20 a 65 años) la relación cae a un promedio de 2,8 afiliados FONASA por cada beneficiario del sistema de ISAPREs, relación que sube a 5,3 en la etapa de retiro (mayor a 65 años). En forma similar, podemos resaltar que si bien según los últimos datos censales indican que en Chile por cada 100 mujeres existen 95,9 hombres, el sistema público de salud nos muestra que del total de asegurados que posee entre los 20 y los 45 años, por cada mujer asegurada hay apenas 85,5 hombres.
Mirando desde el otro lado del vidrio, la reforma propuesta se encarga en el corto plazo de un grupo de aproximadamente del 20-25% de la población en el cual no se encuentran ni la mayoría de los niños, ni de los adultos mayores, ni de las mujeres en edad fértil. De acuerdo a los primeros anuncios, la posibilidad de que éstos beneficiarios del sistema público puedan traspasarse al privado se completará no antes de cinco años (podrían ser más).
¿Qué trae esa reforma? Esencialmente la simplificación a un plan universal de prestaciones, lo que teóricamente facilitará el proceso de decisión de contratación por parte del asegurado al tener un producto homogéneo para comparar precios entre ISAPREs. La diferenciación entre ISAPREs provendrá de otras prestaciones adicionales que puedan ofrecer, especialmente en materia de hotelería por ejemplo. La idea es reducir los casi 60.000 planes de salud existentes, eliminando el problema de comparar copagos, topes, aranceles equivalentes, etc. Tendremos que conocer más respecto a cómo se regulará la variada oferta de hotelería, médicos asociados y no asociados a los planes, ubicación geográfica, tiempos de espera efectivos para atención, etc., que podrían diferenciar a estos planes, siendo información no fácil de conseguir ni procesar para los usuarios del sistema.

A este respecto, vale mencionar que, en los lineamientos hasta ahora conocidos, tampoco vislumbra cómo estos planes universales se complementarán con las prestaciones GES. En particular, son ya un dato anecdótico los ajustes de las primas por prestaciones GES (que también han generado demandas en los tribunales) y las vivencias de usuarios del sistema que han tenido que recurrir a la justicia ante una oferta que no se presta en áreas geográficas medianamente cercanas al lugar de residencia, con los consiguientes costos para el usuario.
Otro de los aspectos fundamentales es la eliminación de los criterios de tarificación de acuerdo a edad y sexo. La información expuesta anteriormente demuestra que la mayor cantidad de adultos mayores, niños, adolescentes y mujeres en edad fértil no se encuentran en el sistema de ISAPREs. En definitiva, más allá de los casos y la conformación del grupo familiar particulares, no habría que esperar grandes cambios al respecto más allá de un aumento de las primas para los adultos jóvenes que ya están dentro del sistema. Un ejercicio casi de suma cero.
La eliminación de las declaraciones de salud y el fin de las carencias y preexistencias, si bien es un punto a favor de la idea de generar un sistema que aglutine el riesgo poblacional y hacer desaparecer a los clientes cautivos (a la par que se genera un sistema de compensaciones económicas), puede generar síntomas de riesgo moral por parte de las ISAPREs. La estructuración del sistema de compensaciones debe evitar el abandono de las políticas de prevención (las cuales ya son escasas) para no elevar los costos del sistema de salud en un largo plazo.
Adicionalmente la reforma plantea la universalización (o algo parecido) de las coberturas adicionales para enfermedades catastróficas y para evitar el sobreendeudamiento. Muchos saben que es difícil producir sin sufrir costos. A este respecto, si bien el sistema podrá presentar nuevas prestaciones, los usuarios deben estar conscientes de que eso tendrá un costo adicional. Quienes hoy voluntariamente han optado por no tener estas coberturas, se verán forzados a hacerlo.
Fuente: FONASA y Superintendencia de Salud.Los posibles mayores costos probablemente se presenten aún sin que los beneficiarios de FONASA migren hacia las ISAPRES. Los incentivos para emprender la caravana son muchos. Mujeres, niños y adultos mayores podrán encontrar ahora beneficios que les están vedados en el sistema público, sin sufrir los desproporcionados costos que los mantenían fuera del sistema o los había obligado a salir. La reforma protege a los que ya están dentro de las ISAPREs en primera instancia de esa migración, instaurando un periodo de transición. Caso contrario, los usuarios más caros podrían llegar en masa al sistema privado, elevando las primas para todos. Tengamos en cuenta que el sólo el tramo D de FONASA involucra una cantidad aún mayor de personas que todos los asociados a ISAPREs.
Los planes oficiales plantean la reforma primero, acompañada del fortalecimiento de la oferta de FONASA (considerando que tiene que atender a los usuarios más caros), para luego abrir la frontera entre ambos sistemas. A partir de allí, uno estimaría que FONASA entraría en el sistema de compensación por riesgos transfiriendo recursos a las ISAPREs posiblemente, dado que sería un expulsor neto de niños, adultos mayores, mujeres en edad fértil y personas con patologías caras. Un doble esfuerzo para el sector público: mejora competitiva y compensación para devolver los pacientes que fueron mantenidos al margen y por los que en su momento no recibió compensación alguna.
La reforma al sistema de salud es indispensable, pero requiere diseño adecuado y comprensión de los efectos de corto, mediano y largo plazo, además de un trato sincero con los usuarios a quienes, si se les va a presentar nuevas prestaciones y seguridades, hay que advertirles de los mayores costos, evitando minar la legitimidad de los cambios. Y quizás una de las dudas principales en el diseño es: ¿cómo generar los incentivos para que voluntariamente los beneficiarios se cambien a un nuevo plan universal que podría significar mayores costos o menores prestaciones (aunque sean de hotelería), sin violentar la seguridad jurídica de contratos ya establecidos?
